高血压病知识
2021-12-19 13:45老年病科
高血压病是指在静息状态下动脉收缩压和/或舒张压增高(>=140/90mmHg),常伴有脂肪和糖代谢紊乱以及心、脑、肾和视网膜等器官功能性或器质性改变,以器官重塑为特征的全身性疾病。休息5分钟以上,2次以上非同日测得的血压>=140/90mmHg可以诊断为高血压。临床上很多高血压病人特别是肥胖型常伴有糖尿病,而糖尿病也较多的伴有高血压,因此将两者称之同源性疾病。糖尿病人由于血糖增高,血粘稠度增加,血管壁受损,血管阻力增加,易引起高血压。由此可知高血压与糖尿病都与高血脂有关,因此防治
高血压病与糖尿病都应该同时降血压、调节血脂。
1、高血压症状
头疼:部位多在后脑,并伴有恶心、呕吐等症状。若经常感到头痛,而且很剧烈,同时又恶心作呕,就可能是向恶性高血压转化的信号。
眩晕:女性患者出现较多,可能会在突然蹲下或起立时有所感觉。
耳鸣:双耳耳鸣,持续时间较长。
心悸气短:高血压会导致心肌肥厚、心脏扩大、心肌梗死、心功能不全。这些都是导致心悸气短的症状。
失眠:多为入睡困难、早醒、睡眠不踏实、易做噩梦、易惊醒。这与大脑皮质功能紊乱及自主神经功能失调有关。
肢体麻木:常见手指、脚趾麻木或皮肤如蚁行感,手指不灵活。身体其他部位也可能出现麻木,还可能感觉异常,甚至半身不遂。
2、高血压的病因
(一 )遗传因素
(二) 环境因素 1、饮食 2、精神应激
(三 )其他 1.体重:肥胖者发病率高。 2.避孕药 3.睡眠呼吸暂停低通气综合征 4.年龄:发病率有随年龄增长而增高的趋势,40岁以上者发病率高。 5.食盐:摄入食盐多者,高血压发病率高,有认为食盐<2g/日,几乎不发生高血压;3-4g/日,高血压发病率3%,4-15g/日,发病率33.15%,>20g/日发病率30%。 6.遗传:大约半数高血压患者有家族史。
3、发病机制
(1).交感神经系统活性亢进
在高血压的形成和维持过程中交感神经活性亢进起了极其重要的作用。长期处于应激状态如从事驾驶员、飞行员、医师、会计师等职业者高血压患病率明显增高;高血压患者经l~2周休息,血压大多可降低。原发性高血压患者中约40%循环中儿茶酚胺水平升高,肌肉交感神经冲动增强,血管对去甲肾上腺素反应性增加,心率加快。长期的精神紧张、焦虑、压抑等所致的反复的应激状态以及对应激的反应增强,使大脑皮质下神经中枢功能紊乱,交感神经和副交感神经之间的平衡失调,交感神经兴奋性增加,其末梢释放儿茶酚胺增多,从而引起小动脉和静脉收缩,心输出量增加,还可改变正常的肾脏一容量关系使血压升高。
(2).肾性水钠潴留
(3).肾素-血管紧张素-醛固酮系统激活
(4).细胞膜离子转运异常
(5).胰岛素抵抗
4、高血压的分类
从医学上来说,高血压分为原发性和继发性两大类。高血压是常见的心血管疾病,以体循环动脉血压持续性增高为主要表现的临床综合征。高血压病因不明,称之为原发性高血压,占总高血压患者的95%以上。继发性高血压是继发于肾、内分泌和神经系统疾病的高血压,多为暂时的,在原发的疾病治疗好了以后,高血压就会慢慢消失。
按WHO的标准,人体正常血压为收缩压≥140mmHg和(或)舒张压≥90mmHg,即可诊断为高血压。收缩压在140~149mmHg和(或)舒张压在90~99mmHg之间为临界高血压。正常人的收缩压随年龄增加而升高,故高血压病的发病率也随着年龄的上升而升高。
并发症
高血压本身并不可怕,诊断治疗都很容易,可怕的是高血压的各种并发症:高血压病患者由于动脉压持续性升高,引发全身小动脉硬化,从而影响组织器官的血液供应,造成各种严重的后果,成为高血压病的并发症。高血压常见的并发症有冠心病、糖尿病、心力衰竭、高血脂、肾病、周围动脉疾病、中风、左心室肥厚等。在高血压的各种并发症中,以心、脑、肾的损害最为显著。高血压最严重的并发症是脑中风,发生脑中风的概率是正常血压人的7.76倍。
心力衰竭:心脏(主要是左心室)因克服全身小动脉硬化所造成的外周阻力增大而加强工作,于是发生心肌代偿性肥大。左心室肌壁逐渐肥厚,心腔也显著扩张,心脏重量增加,当代偿机能不足时,便成为高血压性心脏病,心肌收缩力严重减弱而引起心力衰竭。由于高血压病患者常伴冠状动脉粥样硬化,使负担加重的心脏处于缺血、缺氧状态,更易发生心力衰竭。
脑出血:脑内小动脉的肌层和外膜均不发达,管壁薄弱,发生硬化的脑内小动脉若再伴有痉挛,便易发生渗血或破裂性出血(即脑出血)。脑出血是晚期高血压最严重的并发症。出血部位多在内囊和基底节附近,临床上表现为偏瘫、失语等。
肾功能不全:由于肾入球小动脉的硬化,使大量肾单位(即肾小球和肾小管),因慢性缺血而发生萎缩,并继以纤维组织增生(这种病变称为高血压性肾硬化)。残存的肾单位则发生代偿性肥大,扩张。在肾硬化时,患者尿中可出现较多的蛋白和较多的红细胞。在疾病的晚期,由于大量肾单位遭到破坏,以致肾脏排泄功能障碍,体内代谢终末产物,如非蛋白氮等,不能全部排出而在体内潴留,水盐代谢和酸碱平衡也发生紊乱,造成自体中毒,出现尿毒症。
5、诊断
高血压病人的初次体检应尽可能包括以下内容:
(1)、血压。两侧血压对比核实,取较高侧的数值。如果两侧血压的差值大于20毫米汞柱,较低的一侧有可能是肱动脉以上的大血管特别是锁骨下动脉发生了狭窄,狭窄的原因最常见的是动脉粥样硬化、阻塞。
(2)、身高、体重及腰围。肥胖、尤其是向心性肥胖是高血压病的重要危险因素,正如俗话所说,腰带越长,寿命越短。
(3)、用眼底镜观察视网膜病变。视网膜动脉的变化可以反映高血压外周小动脉的病变程度,外周小动脉硬化程度越重、心脏的负荷越重。
(4)、有无颈部血管杂音、颈静脉怒张或甲状腺肿大、腹部血管杂音及肿块、周围动脉搏动等,以排除继发性高血压。
(5)、心肺检查以及神经系统检查等,了解有无高血压所致的心脑血管并发症。
高血压病人的常规检查包括以下内容:
(1)、血尿常规。如果出现贫血、血尿、蛋白质等,应考虑为肾性高血压,或者高血压病导致了严重的肾功能损伤。
(2)、血生化。如血钾、血钠、肝肾功能、血糖、血脂等。血钾低有继发性高血压的可能。肝肾功能的检查有利于医生根据患者的情况选择降压药物,血糖血脂的检测可以了解有没有心脑血管疾病的其他危险因素。
(3)、心电图。有利于了解高血压病患者有无高血压病所致的心肌肥厚、心律失常或心肌缺血。
有条件的高血压病患者,可进一步选作以下检查:
(1)、动态血压24小时监测。此检查不仅能真实地反映各时间点的血压状况,而且能揭示高血压患者血压波动特点及昼夜变化规律。
(2)、超声心动图检查。该检查能帮助我们了解心脏结构和功能。
6、分类
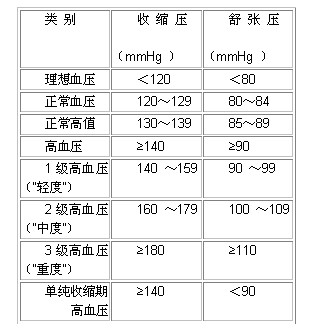
表:2005年中国高血压防治指南中血压水平定义和分类
注:若收缩压与舒张压分属不同级别时,则以较高的分级为准。
从营养学的角度高血压基本分三种:
1、一种是血粘稠引起的高血压。表现为压差较小。
2、一种是缺乏营养引起的。表现为血管扭曲、血液循环不畅、压差不稳定。
3、一种是血虚(肾虚、供血不足)引起的高血压。表现为压差较大、必须补血。
易患人群
经过科学实验反复论证以下人群易患高血压:
(1)父母、兄弟、姐妹等家属有高血压病史者;
(2)肥胖者;
(3)过分摄取盐分者;
(4)过度饮酒者;
预防
一、 合理膳食
防治高血压的水果
1、苹果 2、西瓜 3、鲜梅 4、柠檬
二 、适量运动
三 、戒烟限酒
四 、心理平衡
五 自我管理
1、定期测量血压,1-2周应至少测量一次。
2、治疗高血压应坚持“三心”,即信心、决心、恒心,只有这样做才能防止或推迟机体重要脏器受到损害。
3、定时服用降压药,自己不随意减量或停药,可在医生指导下及现病情加予调整,防止血压反跳。
4、条件允许,可自备血压计及学会自测血压。
5、随服用适当的药物外,还要注意劳逸结合、注意饮食、适当运动、保持情绪稳定、睡眠充足。
6、老年人降压不能操之过急,血压宜控制在140-159mmhg为宜,减少心脑血管并发症的发生。
7、老年人及服用去甲肾上腺素能神经末梢阻断药的防止体位性低血压。
8、不需要严格禁止性生活:注意以下几种情况,不宜进行性生活①事后不要立即进行房事②酒后应禁止性生活③若有头晕,胸闷等不适应停止性生活,并及时就医。
居家自我照顾:
卧床休息之重要性:采左侧卧,可减轻子宫压迫下腔静脉,因而使静脉回流增加,进而增加全身血循环、胎盘和肾之血流灌注而使血压下降。
六 、按时就医
①服完药
②血压升高或过低,血压波动大
③出现眼花,头晕,恶心呕吐,视物不清,偏瘫,失语,意识障碍,呼吸困难,肢体乏力等即到医院就医。如病情危重,请求救120急救中心。
降压食物
萝卜: 玉米: 冬菇(或鲜菇) 黄豆: 大枣(黑枣): 豆腐: 海带: 山楂: 牛奶: 花生:
远离高血压8字箴言
低盐——盐,危害生命的“秘密杀手”
减肥——体重减少1公斤,血压下降1毫米汞柱
减压——不良心理因素可导致高血压
限酒———酗酒是高血压的主要危险因素之一
高血压急症急救法
1、病人突然心悸气短,呈端坐呼吸状态,口唇发绀,肢体活动失灵,伴咯粉红泡沫样痰时,要考虑有急性左心衰竭,应吩咐病人双腿下垂,采取坐位,如备有氧气袋,及时吸入氧气,并迅速通知急救中心
2、血压突然升高,伴有恶心、呕吐、剧烈头痛、心慌、尿频、甚至视线模糊,即已出现高血压脑病。家人要安慰病人别紧张,卧床休息,并及时服用降压药,还可另服利尿剂、镇静剂等
3、病人在劳累或兴奋后,发生心绞痛,甚至心肌梗塞或急性心力衰竭,心前区疼痛、胸闷,并延伸至颈部、左肩背或上肢,面色苍白、出冷汗,此时应叫病人安静休息,服一片硝酸甘油或一支亚硝酸戊酯,并吸入氧气
4、高血压病人发病时,会伴有脑血管意外,除头痛、呕吐外,甚至意识障碍或肢体瘫痪,此时要让病人平卧,头偏向一侧,以免意识障碍,或剧烈呕吐时将呕吐物吸入气道,然后通知急救中心
八个误区
1.担心血压降得过低。受传统高血压防治观念的影响,对目前提出的将血压降至理想水平,即135/85mmHg以下有所顾虑,担心血压会因此降得过低,对心、脑、肾供血不利,引起这些器官供血不足而诱发相应并发症。这种认识是个误区。根据现代医学研究显示,血压在理想范围内越低越好,只要平稳地将血压降至目标水平以下,既可减轻症状,也可减轻各种脑血管事件的危险性。
2.对有并发症时应将血压降得更低认识不足。
3.对非药物疗法重视不够。
4.血压降下来后不一定再用药。
5.治病心切,喜欢作用快的降压药。
6.不用药亦可降压。
7.新药、贵药就是好药。
8.忽视血压监测和记录。目前的降压原则中十分强调个体化用药。究竟怎样才能达到“个体化”,其中一项便是坚持每日或每周定期对血压的监测并记录。
治疗
建议到医院接受医生的专业指导,长期服药

